Der Morbus Crohn gehört zu den Chronisch-entzündlichen Darmerkrankungen (CEDs) und betrifft meist das terminale Ileum Ileum Dünndarm und das proximale Kolon. Im Gegensatz zur Colitis ulcerosa Colitis ulcerosa Colitis ulcerosa zeigt der Morbus Chron einen diskontinuierlichen Befall und betrifft alle Wandschichten des Gastrointestinaltrakts. Zu den Symptomen zählen intermittierende, nicht blutige Durchfällen und krampfartigen Bauchschmerzen. Extraintestinale Manifestationen können Calciumoxalat-Nierensteine, Gallensteine, Erythema nodosum Erythema nodosum Erythema Nodosum und Arthritis umfassen. Die Diagnose wird durch eine Ileokoloskopie mit Stufenbiopsie, die eine transmurale Entzündung Entzündung Entzündung und nicht verkäsende Granulome zeigt, gestellt. Die Therapie wird in zwei Aspekte, die Schubtherapie und die Erhaltungstherapie, eingeteilt. Dazu werden in der medikamentösen Therapie Steroide, Antibiotika und immunmdoulatorische Medikamente eingesetzt. In bestimmten Situationen muss auch ein operatives Vorgehen in Betracht gezogen werden. Zu den Komplikationen zählen Malabsorption Malabsorption Malassimilation: Maldigestion und Malabsorption, Mangelernährung Mangelernährung Mangelernährung von Kindern in Ländern mit begrenzten Ressourcen, Darmverschluss oder Fisteln und ein erhöhtes Risiko für Dickdarmkrebs Dickdarmkrebs Kolorektales Karzinom.
Kostenloser
Download
Lernleitfaden
Medizin ➜
Die genaue Pathophysiologie ist unbekannt, besteht aber wahrscheinlich aus einem Zusammenspiel aus Dysregulation des Darmepithels und des Immunsystems.
Lokalisation der Entzündung Entzündung Entzündung:
Typischerweise präsentiert sich Morbus Crohn als eine rezidivierende Erkrankung, die Folgendes umfasst:
Eine Reaktivierung des Morbus Chron (Schub) in einer asymptomatischen Phase kann durch körperlichen oder psychischen Stress, plötzliche oder drastische Ernährungsumstellungen und Rauchen ausgelöst werden.

Pyoderma gangraenosum(Dermatitis ulcerosa)
Bild : „Vegetating idiopathic pyoderma gangraenosum“ von Service de Dermatologie, CHU Ibn Sina, Rabat, Maroc. Lizenz: CC BY 2.0
Die Diagnose bei Morbus Chron sollte anhand der Klinik, dem Verlauf, sowie aus endoskopischen, histologischen, bildgebenden und laborchemischen Ergebnissen gestellt werden.
Bei klinischem Bild eines Morbus Chron sollte initial eine Ileokoloskopie mit Stufenbiopsie durchgeführt werden.

Nicht verkäsendes Granulom
Bild: „Noncaseating Granuloma“ von Ed Uthman. Lizenz: CC BY 2.0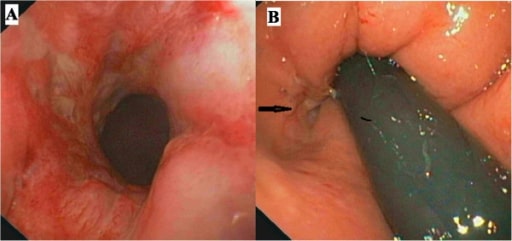
Coloskopie. Bild A zeigt die Entzündung der rektalen Schleimhaut und Bild B (Pfeil) die Eröffnung einer Analfistel.
Bild: „Colonoscopy“ von Gastroenterology Unit, Department of Medicine and Surgery, University of Salerno. Lizenz: CC BY 4.0
Histologische Bilder von 2 CED-Patient*innen. Panel a, Morbus Chron: Im transmuralen Schnitt ist deutlich eine Ulzeration (o) der Mukosa und Submukosa mit diffusen entzündlichen Infiltrationen, Pseudofollikelknoten (Pfeil) und Fibrose der Darmwand zu erkennen. Panel b, Colitis ulcerosa: Die entzündliche Infiltration sitzt in der Mukosa und Submukosa mit Kryptenabszessen (Sternchen). Ein lineares Ulkus ist erkennbar (Pfeil).
Bild: „Histological images obtained from two IBD patients enrolled in the study affected by CD” von Department of Surgery, Ospedale Maggiore di Milano, IRCCS, University of Milan. Lizenz CC BY 2.0
(A) Magnetresonanz-Elastographie (MRE) zeigt unregelmäßige Wandverdickung, Trennung von Ileumschlingen (weißer kurzer Pfeil), Dickdarmwandverdickung und Lumenstenose (weißer langer Pfeil);
(B) MRT zeigt eine Wandverdickung des distalen Ileums (weiße kurze Pfeile) und des Colon descendens (weiße lange Pfeile) mit signifikanter Signalverstärkung;
(C) Röntgen zeigt eine Stenose des distalen Ileums (weiße kurze Pfeile) und des Colon descendens (weiße lange Pfeile), Ödeme und eine Verbreiterung des Fettraums um den Darm;
(D) Die Videokapselendoskopie (VCE) zeigt Ulzerationen (weißer kurzer Pfeil) und polypoide Läsionen (weißer langer Pfeil) im Ileum.

Dilatierte Ileumschlinge mit unregelmäßiger Wandverdickung (weißer Pfeil im Rechten unteren Quadranten) und Dickdarmwandverdickung im Colon descendes und Lumenstenose (weißer Pfeil im grünen Kreis im linken unteren Quadranten).
Bild: „MRE-, CGR- und VCE-Korrelation“ von Departments of Radiology, School of Medicine der Zhejiang University. Lizenz: CC BY 3.0 , bearbeitet von Lecturio.Es gibt kein allgemeines, einheitliches Therapieziel. Es sollte eine klinische Remission erreicht werden, eine Mangelernährung Mangelernährung Mangelernährung von Kindern in Ländern mit begrenzten Ressourcen verhindert werden und Wachstumsverzögerungen minimiert werden. Die Therapien für Morbus Crohn hängen von der Schwere der Erkrankung ab.
2 Therapieaspekte: Schubtherapie und Erhaltungstherapie
Die folgenden Erkrankungen sind Differenzialdiagnosen von Morbus Crohn:
| Morbus Crohn | Colitis ulcerosa Colitis ulcerosa Colitis ulcerosa | |
|---|---|---|
| Lokalisationsmuster | Skip Läsionen in beliebigen Teil des GI-Trakts:
|
Kontinuierlicher Befall:
|
| GI-Symptome | Normalerweise nicht blutiger Durchfall Durchfall Durchfall (Diarrhö), kann manchmal blutig sein | Blutiger
Durchfall
Durchfall
Durchfall (Diarrhö)
|
| Extraintestinale Manifestationen | Cholelithiasis Cholelithiasis Cholelithiasis und Nephrolithiasis Nephrolithiasis Nephrolithiasis mit Calciumoxalatsteinen | Primär sklerosierende Cholangitis Primär sklerosierende Cholangitis Primär sklerosierende Cholangitis |
|
||
| Komplikationen |
|
|
|
||
| Makroskopische Befunde | Transmurale
Entzündung
Entzündung
Entzündung
|
Entzündung
Entzündung
Entzündung der Mukosa und Submukosa
|
| Mikroskopische Befunde |
|
|
| Therapie |
|
|